O coronavírus (Covid-19) tem gerado preocupação em pessoas de todo o planeta, Em 2020 ano em que foi comemorado o bicentenário de nascimento de Florence Nightingale, ficamos diante de mais um momento marcante para a humanidade: uma pandemia.
A falta de informação atinge todos os setores e todas as atividades da sociedade. No ambiente hospitalar, que lida de forma mais direta com o vírus, não poderia ser diferente. Os profissionais de Enfermagem tiveram bem pouco tempo para celebrar o ano que a eles foi destinado pela Organização das Nações Unidas (ONU).
Reunimos as perguntas e respostas mais relevantes no que se refere ao coronavírus e Qual o impacto da pandemia COVID-19 na CME.
1. QUAL O IMPACTO DA PANDEMIA COVID-19 NA CME? A princípio, os processos não seriam modificados. No entanto, é fundamental destacar que, pelas características da infecção, há um aumento de uso dos Produtos Para a Saúde (PPS) utilizados no suporte ventilatório. Isto porque no cenário hospitalar são internados os pacientes com quadros mais graves que requerem leitos de terapia intensiva. Os PPS para suporte ventilatório, por sua conformação e características físicas, podem dispersar partículas e aerossóis especialmente durante a fase de limpeza manual.
2. COMO IMPEDIR A PROPAGAÇÃO DA COVID-19 NA CME? As Precauções Padrão (PP) enfatizam o uso de EPI, com base no risco avaliado de exposição ao sangue e outros fluidos potencialmente infecciosos e a higiene das mãos. Elas representam uma filosofia que assume que todos os pacientes são potencialmente infecciosos. Precauções Padrão se aplicam a todos os fluidos corporais, secreções e excreções (exceto suor), pele não intacta e membranas mucosas. Podem ser necessárias Precauções baseadas na Transmissão para impedir a propagação de doenças específicas que são transmitidas por contato, gotículas e transmissão pelo ar. Quando necessário, as precauções baseadas na transmissão complementam as PP.
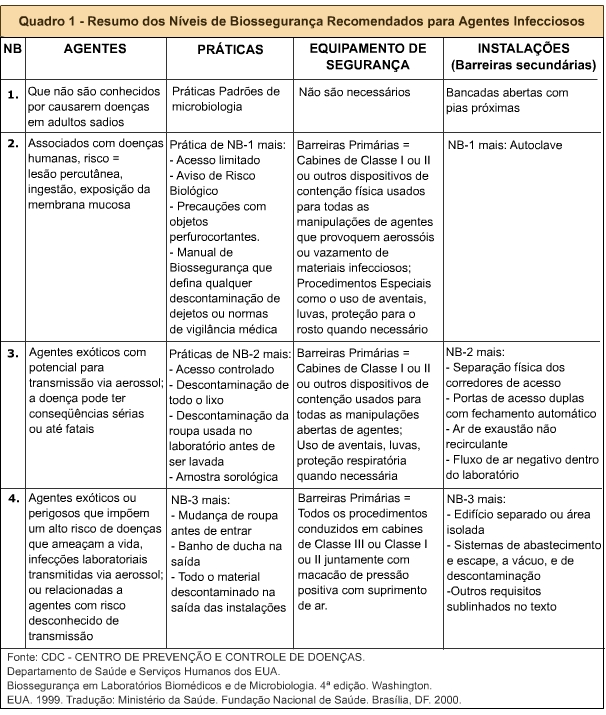
3. PODE-SE ADAPTAR A PRECAUÇÃO BASEADA NA TRANSMISSÃO PARA A CME? Sim. A transmissão de agentes infecciosos em um ambiente de saúde requer três elementos: uma fonte (ou reservatório) de agentes infecciosos, um hospedeiro suscetível como porta de entrada ao agente e um modo de transmissão para o agente. No ambiente da CME, podem ser distinguidos esses três elementos.
4. COMO DEVE SER FEITO O CONTROLE DO TRÁFEGO? O padrão ideal seria o fluxo único e unidirecional, no qual a circulação da área crítica não cruze com as demais áreas. Observar a paramentação adequada. Caso não haja banheiro na área crítica, os EPIs devem ser retirados obedecendo à técnica adequada e o servidor deverá dirigir-se imediatamente ao banheiro mais próximo da área para tomar banho.
5. QUAIS SÃO OS PPS ENVOLVIDOS NA ASSISTÊNCIA AO PACIENTE COM COVID-19 PROCESSADOS PELA CME? Além dos PPS habitualmente utilizados nos pacientes internados, se destacam itens como circuitos ventilatórios, máscaras, nebulizadores, umidificadores, inaladores, copos umidificadores, ressuscitadores manuais, conectores, traqueias, demais acessórios utilizados na assistência ventilatória.
6. QUAIS SÃO OS CUIDADOS NO TRANSPORTE DO PPS CONTAMINADO PARA A CME? Os Produtos Para Saúde contaminados devem ser manuseados de modo a reduzir o risco de exposição e/ou lesão para a equipe profissional e clientes/pacientes/residentes ou contaminação de superfícies ambientais; devem ser transportados para a área designada para descontaminação assim que possível após o uso, em recipientes cobertos, hermeticamente fechados, resistentes à perfuração, a fim de prevenir o extravasamento de líquidos. Os recipientes incluem bandejas, carrinhos, sacos impermeáveis (materiais que não sejam perfuro cortantes). Recomenda-se recipientes rígidos.
7. COMO DEVO PROCEDER COM A CHEGADA DO PPS CONTAMINADO NA CME? Adotar as Precauções Padrão (PP), utilizar o EPI adequado: avental impermeável de manga longa, máscara N95, óculos ou protetor facial, luvas emborrachadas de cano alto, calçados impermeáveis e fechados. O uso de EPI é imprescindível, haja vista que o vírus pode permanecer viável e infeccioso em aerossóis por horas e em superfícies por dias.
8. COMO REALIZAR O PROCESSAMENTO DO PPS PARA OS CASOS DE COVID-19? Os PPS devem seguir rigorosamente etapas de processamento conforme boas práticas e legislações vigentes. Os processos que geram aerossóis deverão ser evitados. Vaporizadores, também denominados steamers deverão ser evitados. Os métodos preferenciais incluem a limpeza e a desinfecção em termodesinfectadoras.
9. A PRÉ-LIMPEZA É RECOMENDADA NA SITUAÇÃO DE COVID-19? A pré-limpeza é o primeiro tratamento a ser realizado nos produtos para saúde para diminuir a população de microrganismos e facilitar a limpeza subsequente. É imperativo evitar a secagem da sujidade no PPS. A pré-limpeza deverá ser realizada o mais rápido possível após o uso, o mais próximo do local de uso, antes da limpeza, de acordo com procedimento aprovado pela CME, a fim de proteger o pessoal do manuseio dos PPs e o ambiente.
10. COMO REALIZAR A LIMPEZA MANUAL DO PPS? Utilizar EPI. Retirar os artigos dos recipientes de transporte, descartar sacos plásticos impermeáveis, limpar e desinfetar o recipiente rígido que irá ser reutilizado. Seguir rigorosamente as instruções para diluição mínima e tempo de contato quanto ao uso de detergentes. Imergir o material contaminado na cuba. Aguardar tempo de contato para a ação detergente. Retirar o material e enxaguar removendo todo residual de detergente. Artigos que requerem escovação, esta deve ser realizada de forma a minimizar ao máximo a geração de aerossóis e respingos. Após, realizar o enxágue, em água corrente, secar os materiais e encaminhar para etapa de desinfecção. Todos os acessórios utilizados no processo de limpeza, como as escovas, devem ser de preferência de uso único. Na impossibilidade de descarte, devem ser lavados e desinfetados. RDC Anvisa no 15/2012 art. 68. O enxágue dos produtos para a saúde deve ser realizado com água que atenda aos padrões de potabilidade definidos em normatização específica.
11. QUAIS AS OPÇÕES PARA REALIZAR A DESINFECÇÃO DE PPS RESPIRATÓRIOS? As opções estão diretamente relacionadas às características dos PPS e dos equipamentos disponíveis na CME. Para os PPS resistentes ao calor, se indica a termodesinfecção. Na ausência de um equipamento para este fim e para produtos termossensíveis, deve-se proceder a desinfecção química.
12. QUAIS AS ORIENTAÇÕES PARA REALIZAR A DESINFECÇÃO DE ALTO NÍVEL DE PPS RESPIRATÓRIOS? Para os artigos semicríticos, conforme informações do Centro de Controle de Doenças e, por se tratar de uma pandemia, forneça, no mínimo, a desinfecção de alto nível. Estão entre estes artigos semicríticos: endoscópios gastrointestinais, tubos endotraqueais, circuitos respiratórios de anestesia e equipamentos de terapia respiratória que entram em contato com membranas, mucosas ou a pele não intacta. Os produtos eficazes na inativação do vírus podem ser determinados com base nos dados associados à inativação de vírus semelhantes ou mais resistentes (ou seja, mais difíceis de inativar). O SARS-CoV-2 é um coronavírus, altamente suscetível, inativado por muitos desinfetantes comumente usados. São exemplos de princípios ativos de desinfetantes de alto nível: ácido peracético, peróxido de hidrogênio entre outros.
13. COMO REALIZAR A DESINFECÇÃO MANUAL DO PPS? Utilizar EPI, conforme orientação do fabricante do desinfetante. Respeitar rigorosamente as instruções de preparo e o tempo de contato validado pelo fabricante. Imergir o material, devidamente limpo e seco, por completo no desinfetante de alto nível. Preencher lumens e 19 canais com a solução desinfetante. Aguardar tempo de contato definido pelo fabricante. Retirar o material da cuba com luvas limpas. Enxaguar em água corrente para retirar todo residual do desinfetante.
14. COMO PROCESSAR LÂMINAS E CABOS DE LARINGOSCÓPIOS? As lâminas e cabos de laringoscópio são artigos semicríticos. As membranas mucosas intactas, como as dos pulmões e do trato gastrointestinal, geralmente são resistentes à infecção por esporos bacterianos comuns, mas suscetíveis a outros organismos, como bactérias, micobactéria e vírus. Portanto, esses dispositivos devem estar livres de todos os microrganismos, com exceção de um pequeno número de esporos bacterianos. Considerando os riscos de contaminação também do cabo do laringoscópio, deve-se priorizar os processos desinfecção de alto nível ou esterilização após o uso em cada paciente. Inicialmente, verificar as instruções de limpeza e desinfecção do fabricante do artigo. Destacar a lâmina da guia. Retirar as pilhas/baterias da guia. Aguardar o resfriamento da lâmpada. Lavar com solução enzimática cabo e lâmina. Proceder a escovação. Enxaguar e secar. Encaminhar para desinfecção de alto nível/esterilização. Avaliar a compatibilidade dos desinfetantes com o material. Enxaguar e embalar adequadamente para o transporte. Após a desinfecção, atenção e cuidado para não contaminar os itens desinfetados no processo.
15. QUAIS SÃO AS OPÇÕES PARA REALIZAR A ESTERILIZAÇÃO DE PPS RESPIRATÓRIOS? Considere os aspectos de compatibilidade entre o produto e o agente esterilizante. Escolha o processo de esterilização mais adequado (vapor saturado sob pressão, esterilização a baixa temperatura por peróxido de hidrogênio ou óxido de etileno).
16. O AR COMPRIMIDO PODE CONTAMINAR OS PRODUTOS PARA SAÚDE? Sim. O ar comprimido deve ter característica medicinal. A qualidade do ar comprimido utilizado no tratamento de Produtos Para Saúde deve ser determinada e controlada, pois pode haver a presença de partículas, água e óleo. O ar medicinal deve ser filtrado. Valor máximo da contaminação microbiológica do ar medicinal é de 100 UFC/m3 . A RDC no 15/2012 art. 69 estabelece que o CME Classe II e a empresa processadora devem utilizar pistola de água sob pressão para limpeza manual de produtos com lúmen e ar comprimido medicinal, gás inerte ou ar filtrado, seco e isento de óleo para secagem dos produtos.
17. POSSO USAR ADEREÇOS E JOIAS NO PROCESSAMENTO DO PPS? Não. Conforme estabelecido na Norma Regulamentadora NR 32, as joias e demais adereços podem abrigar microrganismos e estes podem se depositar nos PPS processados. Relógios de pulso e anéis, em particular, podem enroscar em equipamentos ou instrumentos ferindo pessoas ou danificando o item ou a embalagem. Anéis e alianças são fontes de contaminação que você pode levar para o seu ambiente familiar. Recomenda-se que chegue ao seu local de trabalho sem adereços. O trabalhador da CME e da empresa processadora deve utilizar vestimenta privativa, touca e calçado fechado em todas as áreas técnicas e restritas. Padrão Ideal para o Expurgo: Adorno zero, touca, macacão, protetor facial, luva de procedimento, luva de cano longo ajustável, máscara N95/PFF2, bota impermeável e protetor auricular. O trabalhador deverá estar sem adornos, com roupa privativa, capote impermeável próprio para área crítica, luva de cano longo ajustável, máscara PFF2 e sapato fechado.
18. QUE TIPO DE MÁSCARA OS TRABALHADORES DA CME DEVEM UTILIZAR? Os profissionais de saúde deverão utilizar máscaras N95, FFP2 ou equivalente ao realizar procedimentos geradores de aerossóis. No caso da CME, isto pode ocorrer durante o procedimento de escovação de artigo, steamer e uso de pistolas de ar comprimido. Essa situação se aplica ao setor de expurgo. A ANVISA recomenda que, excepcionalmente, em situações de carência de insumos e para atender a demanda da epidemia da COVID-19, a máscara N95 ou equivalente poderá ser reutilizada pelo mesmo profissional, desde que cumpridos passos obrigatórios para a retirada da máscara sem a contaminação do seu interior. Com objetivo de minimizar a contaminação da máscara N95 ou equivalente, se houver disponibilidade, pode ser usado um protetor facial (face shield). Se a máscara estiver íntegra, limpa e seca, pode ser usada várias vezes durante o mesmo plantão pelo mesmo profissional até 12 horas ou conforme definido pela Comissão de Controle de Infecção Relacionada à Assistência à Saúde (CCIRAS) da instituição.
19. QUAL A DIFERENÇA ENTRE AS MÁSCARAS CIRÚRGICAS E RESPIRADORES N95 E A FFP2? As máscaras são barreiras de uso individual que cobrem nariz e boca. A máscara cirúrgica é indicada para proteger o trabalhador da saúde de infecções por inalação de gotículas transmitidas a curta distância e pela projeção de sangue ou outros fluidos corpóreos que possam atingir suas vias respiratórias. A máscara cirúrgica não protege adequadamente o usuário em relação a patologias transmitidas por aerossóis. A máscara N95 ou FFP2 é indicada para os profissionais expostos a contaminados nos quais pode ocorrer a propagação de agentes contaminantes por meio de aerossóis. A capacidade de filtração e de resistência a materiais particulados chega a ser de 95% de eficiência para partículas maiores de 0,3µm.
20. QUAIS OS CUIDADOS QUE DEVO TER NA UTILIZAÇÃO DE MÁSCARAS? Coloque a máscara cuidadosamente para cobrir a boca e o nariz, e ajuste com segurança para minimizar os espaços entre a face e a máscara. Enquanto estiver em uso, evite tocar na máscara. Remova a máscara utilizando a técnica apropriada (ou seja, não toque na frente, remova sempre por trás). Após a remoção ou sempre que tocar inadvertidamente em uma máscara usada, deve-se realizar a higiene das mãos com água e sabão ou álcool gel. Substitua a máscara por uma nova, limpa e seca assim que se tornar úmida ou conforme orientação do fabricante.
21. COMO DEVO FAZER A LIMPEZA DOS ÓCULOS, PROTETORES FACIAIS, BOTAS? Limpar com água e sabão/detergente e desinfecção com hipoclorito de sódio ou outro produto que seja recomendado pelo fabricante do EPI. Priorizar o uso de equipamentos/ materiais descartáveis.
22. QUE PRODUTOS UTILIZAR PARA LIMPEZA E DESINFECÇÃO DAS SUPERFÍCIES DA CME? A desinfecção pode ser feita com álcool a 70%, hipoclorito de sódio, quaternário de amônio ou outro desinfetante indicado para este fim e seguindo procedimento operacional padrão definido pela instituição. A solução deve ser aplicada rigorosamente conforme orientações do fabricante e deve ser selecionada de acordo com o tipo de superfície a ser limpa (compatibilidade), tipo de sujidade.
23. SOLUÇÃO ALCOÓLICA É INDICADA PARA EVITAR ODOR DE MATÉRIA ORGÂNICA NO PPS? Não. Os PPS não devem ser tratados com nenhum produto químico adicional (álcool, lenços desinfetantes) a menos que especificamente indicado nas instruções de uso (IUF) recomendadas pelos fabricantes. O emprego de soluções alcoólicas na etapa de limpeza é contraindicado haja vista que esta prática pode aumentar a adesão de resíduos à superfície do PPS, devido à desnaturação de proteínas. A fixação de sangue no PPS dificulta o processo de limpeza e desinfecção.
24. A CME PODE PROCESSAR UTENSÍLIOS DO PACIENTE? Idealmente não. Os utensílios do paciente como comadre, papagaio/patinho devem ser higienizados em local fora da CME. Os expurgos das unidades de internação seriam os locais recomendados. O mercado oferece equipamentos para a limpeza de comadres e papagaios/patinhos. Os utensílios de uso do paciente podem ser processados em lavadora específica conforme norma técnica e valores de tempo e temperatura. A0 = 60 (1 min 80°C).
25. O QUE FAZER COM AS COMADRES E PAPAGAIOS/PATINHOS? Os enfermeiros da CME, juntamente com os enfermeiros da Comissão de Controle de Infecção Relacionada a Assistência à Saúde e do Comitê de Processamento de Produtos para a Saúde devem definir como realizar o processamento desses utensílios.
26. UTILIZO TECIDO DE ALGODÃO PARA EMBALAGEM. ALGUM RISCO? O algodão é utilizado como embalagem em muitos hospitais brasileiros. No caso de doenças como o coronavírus recomenda-se manusear roupas e tecidos com o mínimo da agitação. Essa recomendação poderá parecer mais adequada ao cuidado direto com o paciente isolado. Porém no cenário das CMEs e dos Centros Cirúrgicos os particulados são igualmente indesejáveis.
RECOMENDAÇÕES GERAIS PARA ENFERMEIRO GESTOR DE CME
• Reforçar higiene de mãos, antes e após o desenvolvimento das atividades, contato com o material, manusear os insumos, manuseio dos equipamentos, recebimento de materiais consignados;
• Reforçar higienização de equipamentos, bancadas;
• Disponibilizar EPIs necessários para cada etapa do processo;
• Rever rotinas de utilização de EPIs e retirada e processamento de materiais;
• Elaborar treinamentos e manter atualizados os POPs institucionais, de acordo com as mudanças frente à epidemia;
• Prover materiais em quantidades necessárias, evitando desgaste precoce do material e garantindo a funcionalidade deles no momento do uso em períodos de alta demanda;
• Inspecionar os materiais no momento do preparo e embalagem;
• Estar atento para o transporte dos artigos contaminados, prevenindo a contaminação de pele, mucosas e roupas, evitando a transferência de microrganismos para outros ambientes, adotando-se medidas de precaução quanto à coleta, recebimento, manipulação, disponibilizando e utilizando EPIs adequados para cada etapa;
• Planejar cuidadosamente e gerenciar recursos para garantir que haja suprimentos suficientes e trabalhadores experientes durante uma epidemia;
• Lembrar que acelerar os processos pode colocar em risco pacientes e funcionários, com consequências potencialmente perigosas;
• Em uma epidemia é importante estar atento ao aumento de ciclos realizados nos equipamentos, funcionamento e manutenções;
• Manter seus protocolos de monitoramento dos processos e equipamentos de limpeza e esterilização;
• Considerar o desgaste da equipe que poderá facilitar a ocorrência de erros;
• Orientar os profissionais da CME para manterem suas carteiras de vacinação atualizadas;
• Enfatizar os efeitos do processamento repetido de um mesmo PPS. Fissuras e rachaduras podem ser imperceptíveis. A inspeção poderá detectar esse problema;
• Observar quais dispositivos gastos ou danificados podem não ter o desempenho pretendido e podem conter patógenos ocultos;
• Em casos de calamidade como os dias atuais, a aquisição de insumos e equipamentos deve ser agilizada, mas os critérios devem ser mantidos;
• Mantenha a equipe sempre atualizada com as constantes mudanças institucionais;
• Apoiar e envolver a equipe nas mudanças e futuras decisões;
• Diga para você mesma e sua equipe sempre: “somos peças chave no cuidado a todos os pacientes”.
Ainda há muito para aprendermos sobre a transmissibilidade, a gravidade e outros recursos associados ao SARS-CoV-2 e as investigações estão em andamento em todo o mundo. Assim, o conteúdo deste documento pode ser alterado e atualizado à medida que mais informações estiverem disponíveis. Outras informações a respeito do tema podem ser encontradas em documentos específicos no site da Anvisa e do Ministério da Saúde: http://portal.anvisa.gov.br/coronavirus e https://coronavirus.saude.gov.br/, respectivamente.
Fonte: Cofen – RECOMENDAÇÕES GERAIS PARA ORGANIZAÇÃO DOS SERVIÇOS DE SAÚDE E PREPARO DAS EQUIPES DE ENFERMAGEM